„To, czy rana się wygoi, zależy przede wszystkim od pacjenta. Dlatego trzeba mu wytłumaczyć, dlaczego rana powstała i jak się ją leczy. Pacjent, który nie jest wyedukowany w zakresie swojej choroby, prędzej czy później wróci z nową raną” – tłumaczy w rozmowie z Forum Leczenia Ran mgr Bogumiła Aziewicz-Gabis, specjalistka w dziedzinie pielęgniarstwa opieki długoterminowej i paliatywnej oraz pielęgniarstwa geriatrycznego, członkini komisji rewizyjnej Stowarzyszenia Naukowego Leczenia Ran.

Marta Bogucka, ForumLeczeniaRan.pl: Jest pani doświadczoną w leczeniu ran pielęgniarką. Dlaczego zdecydowała się pani zająć tą dziedziną medycyny?
Moja pierwsza praca w zawodzie pielęgniarki to był blok operacyjny chirurgii urazowej, gdzie miałam możliwość uczenia się od najlepszych. Mój ówczesny przełożony wysłał mnie do kliniki ortopedii i rehabilitacji w Poznaniu, gdzie miałam zaszczyt poznać prof. Wiktora Degę i instrumentować przy prowadzonych przez niego operacjach. Prof. Dega, wybitny autorytet w dziedzinie ortopedii i traumatologii, był wówczas ordynatorem oddziału ortopedii. To praca z tymi ludźmi nauczyła mnie wielkiej pokory , którą kieruję się do dnia dzisiejszego, i tam nauczyłam się podstaw postępowania z raną. Te doświadczenia to pierwszy powód, dla którego zdecydowałam się zająć tą dziedziną medycyny.
A jaki był drugi powód Pani decyzji?
Potrzeba zajęcia się ranami trudno gojącymi się wynikła naturalnie w trakcie rozwoju mojej praktyki zawodowej. Zdobyłam specjalizację w dziedzinie pielęgniarstwa opieki paliatywnej, geriatrycznej, a także opieki długoterminowej. Założyłam podmiot leczniczy zajmujący się właśnie opieką długoterminową. Wielu pacjentów korzystających z tego rodzaju opieki cierpi z powodu ciężkich, niegojących ran, głównie odleżyn. To właśnie moi pacjenci namówili mnie, by do opieki długoterminowej dołączyć gabinet leczenia ran przewlekłych.
Zanim jednak wcieliłam ten plan w życie, podjęłam wszechstronną edukację w zakresie leczenia ran. Brałam udział w konferencjach i szkoleniach. Leczenia stopy cukrzycowej uczyłam się w szpitalu na Banacha w Warszawie. W Poznaniu z kolei odbywałam szkolenia z terapii podciśnieniowej. To był długi proces, zanim mogłam rzeczywiście rozpocząć praktykę leczenia ran.
Jakie wyzwania czekają na pielęgniarkę, która chciałaby się zająć leczeniem ran? Skąd mogą czerpać wiedzę, jak się kształcić, na co powinny zwrócić uwagę?
Podstawą jest edukacja. Młode adeptki muszą skończyć albo studia magisterskie, albo specjalizację, albo kurs kwalifikacyjny z zakresu leczenia ran. Uzyskanie dyplomu daje im uprawnienia do leczenia ran, jednak w rzeczywistości to dopiero początek drogi zawodowej. Dzięki ukończeniu studiów lub kursów kwalifikacyjnych młode pielęgniarki zyskują świadomość, jak wiele wiedzy i umiejętności muszą jeszcze zdobyć. Tak naprawdę dowiadują się, czego jeszcze nie wiedzą. I wtedy rozpoczyna się dalsza nauka.
Czy towarzystwa takie jak SNLR mogą wspomóc młode pielęgniarki w edukacji i zdobywaniu doświadczenia?
Towarzystwa naukowe takie jak Stowarzyszenie Naukowe Leczenia Ran wyznaczają kierunek, pomagają promować nowoczesne metody leczenia i aktualne wytyczne, a to bardzo istotne. Także konferencje naukowe są bardzo ważne. Zdobywamy na nich przydatne kontakty z innymi specjalistami, otrzymujemy wiadomości, których nie ma jeszcze w żadnym podręczniku, bo na konferencjach często prezentowane są prace naukowe świeżo po ukończeniu badań, jeszcze nieopublikowane. Ważne jest również zdobywanie umiejętności praktycznych w dobrych, renomowanych klinikach leczenia ran. Takich, gdzie widać efekty leczenia. Warto także utrzymywać kontakty z przedstawicielami firm medycznych, które organizują kursy i szkolenia ze stosowania konkretnych opatrunków.
Na to, żeby nauczyć się leczenia ran, potrzeba czasu . Czasu i niemałych środków finansowych. Tylko wtedy będziemy w stanie zapewnić naszym pacjentom kompleksową, profesjonalną opiekę.
Co oprócz edukacji jest potrzebne w leczeniu ran? Co doradziłaby Pani młodszym koleżankom po fachu?
Bardzo ważna jest pokora. Do każdej rany trzeba podchodzić jak do rany wyjątkowej. Nawet jeżeli jest malutka, może się okazać, że sprawi podczas leczenia dużo problemów. Poza tym ważne są cierpliwość i uważność. Obserwacja rany każdego dnia może powiedzieć coś innego. Stale trzeba się zastanawiać, dlaczego ziarnina w ranie wygląda w taki, a nie inny sposób, dlaczego brzegi zmacerowały, czy opatrunek nie jest za mało chłonny. Nad raną trzeba nieustannie się pochylać, studiować ją, obserwować.
Jedną z metod, jakie stosuje Pani w leczeniu ran, jest larwoterapia. Jakie są jej zalety? Jak na decyzję o wdrożeniu takiego leczenia reagują pacjenci?
Larwoterapia może zdziałać „cuda” w leczeniu ran. To, czego ja jako pielęgniarka nie jestem w stanie zrobić przy ranie, czego nie jest w stanie zrobić chirurg, to robią larwy. Jestem zafascynowana tym, co można osiągnąć dzięki larwom, jak skutecznie oczyszczają one rany.
Jeżeli chodzi o reakcje pacjentów na larwy, nie spotykam się z odmową. Do mojego gabinetu trafiają pacjenci, którzy z ranami zmagają się przez lata, nawet przez dziesiątki lat. Są bardzo zmęczeni, zrezygnowani, pozbawieni nadziei. Przychodzą do mnie, kiedy wszystkie inne drogi leczenia zawodzą. Jeżeli powiem takiemu pacjentowi, że już tylko larwy mogą poprawić stan jego rany, przyspieszyć gojenie, to on się zgodzi, bo ważna jest dla niego każda szansa na wyleczenie. W oczach takiego pacjenta cel uświęca środki.

Nie tylko larwy mogą wzbudzić u pacjenta lęk – cały proces leczenia ran jest dla pacjenta trudny i stresujący. Jak wesprzeć pacjenta, który jest zdołowany, wstydzi się swojej rany?
Jeżeli pacjent wstydzi się swojej rany, jest zmęczony, zniechęcony, to przede wszystkim trzeba z nim rozmawiać. Trzeba informować, prosto, dokładnie i rzeczowo, czego pacjent może oczekiwać od leczenia, jak ono będzie przebiegało, jakie mogą być efekty, jakich komplikacji może się spodziewać. Każdy etap leczenia musi być dla pacjenta znany i zrozumiały, on musi wiedzieć, co się dzieje z jego ciałem i dlaczego.
Kiedy zaczynamy już wdrażać to leczenie i stan rany powoli postępuje, poprawia się, to dla takiego pacjenta ogromna zachęta. W pierwszej kolejności zazwyczaj ustępuje ból, a kiedy pacjenta przestaje boleć, to nie wątpi w sens leczenia. Stopniowo też przestaje się wstydzić.
A co jeżeli pacjentowi nie zależy na tym, żeby się wyleczyć?
Jeżeli pacjent nie jest zainteresowany leczeniem, to trzeba postawić sprawę jasno – nie ma sensu, aby to leczenie w ogóle było prowadzone. Terapia rany trudno gojącej się to przecież nie tylko zmiana opatrunków.
Najlepiej widać to w przypadku ran o podłożu cukrzycowym. Pacjenci z cukrzycą często wypierają chorobę, nie chcą przestrzegać zaleceń, lekceważą groźne objawy. Zdarza się, że nawet kiedy dochodzi do amputacji stopy, pacjenci nadal nie chcą przyjąć swojego stanu do wiadomości. Ja w takim przypadku nie mogę sprawić, że leczenie przyniesie efekty, bo to przede wszystkim pacjent ma wpływ na swoje zdrowie. Jeżeli je lekceważy, to dwugodzinna wizyta w gabinecie niczego nie zmieni.
Czy w takim razie powiedziałaby Pani, że edukacja pacjenta w zakresie zajmowania się raną jest ważna? W jaki sposób trzeba ją prowadzić?
Tak jak powiedziałam, pacjent musi być świadomy tego, co się z nim dzieje i dlaczego. Musi rozumieć, że rana jest efektem konkretnej choroby i w takim wypadku zmiana opatrunków i czyszczenie rany nie wystarczy.
Jeżeli u pacjenta występuje owrzodzenie żylne, można tę ranę wyleczyć, ale bez zastosowania kompresji ona się z powrotem otworzy. Trafiają do mnie pacjenci, którzy już wielokrotnie mieli przepisywane podkolanówki uciskowe, wykupowali je i nigdy w nich nie chodzili, bo cisnęły, były niewygodne. Nikt im wcześniej nie wytłumaczył, jaki jest mechanizm działania tych podkolanówek i że od ich noszenia zależy, czy rany się wyleczą, czy nie. Z mojego gabinetu pacjent wychodzi w podkolanówkach uciskowych, ale też z wiedzą, dlaczego musi je nosić.
Podobnie w przypadku stopy cukrzycowej. Pacjenci z wieloletnią cukrzycą w wielu przypadkach nie mają pojęcia o podstawowych zasadach pielęgnacji nóg w cukrzycy. Nie wiedzą, co należy robić, aby nie dopuścić do postępu choroby, do wystąpienia zespołu stopy cukrzycowej. Dlatego edukację zaczynam od zupełnych podstaw – od zasad mycia i pielęgnacji nóg. Dopiero kiedy pacjent ma tę wiedzę, można liczyć na efekty leczenia.
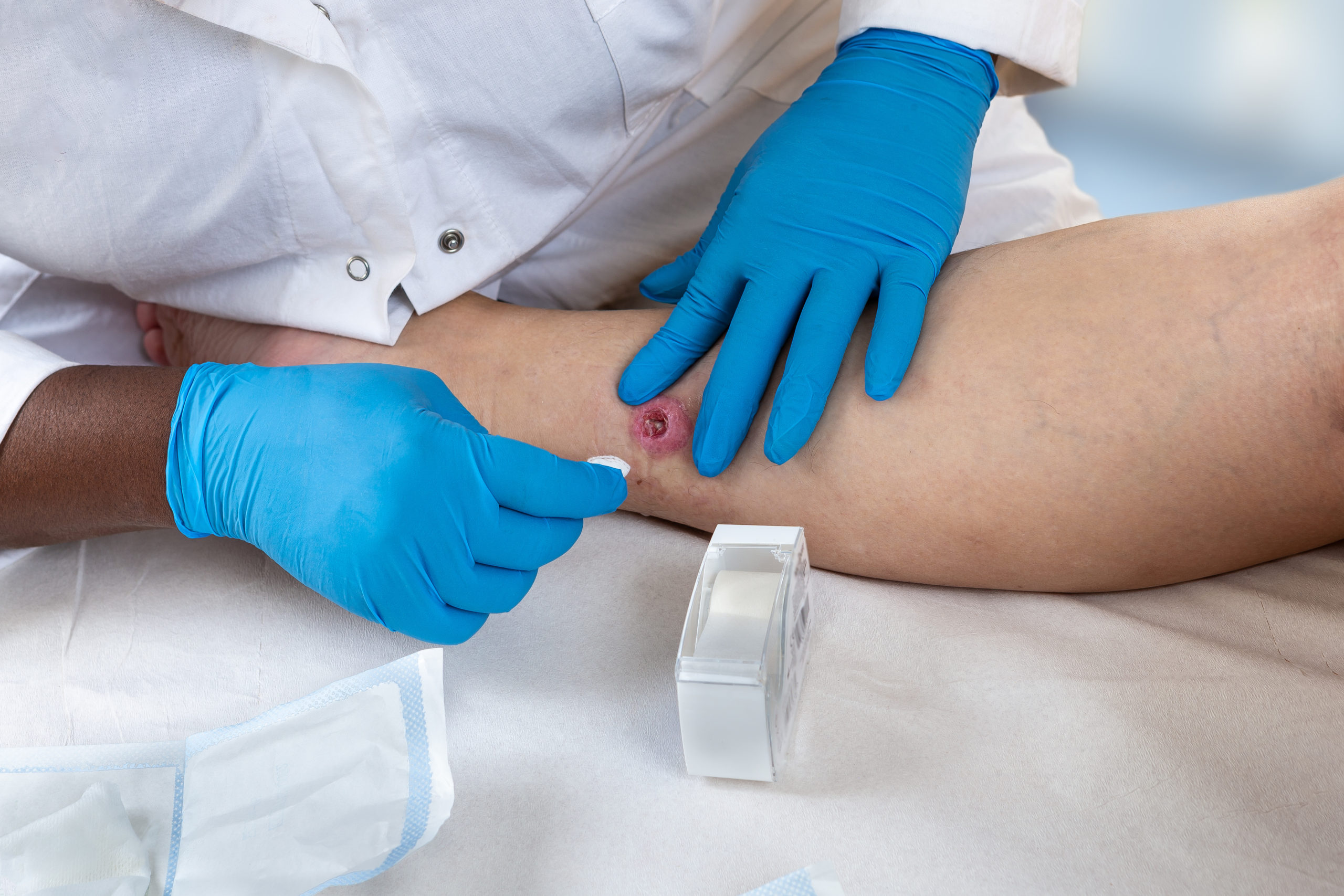
Jest Pani specjalistką w dziedzinie pielęgniarstwa paliatywnego i geriatrycznego. Pacjenci z tych grup są w wysokim stopniu narażeni na trudno gojące się rany. Czy zdarzają się wśród nich przypadki, które są dla Pani emocjonalnie trudne – np. pacjenci onkologiczni w terminalnej fazie choroby?
Z pacjentami w terminalnej fazie choroby podpisuję swego rodzaju kontrakt. Zarówno taki pacjent, jak i ja mamy świadomość, że jego rany nie uda się w pełni wyleczyć. Mogę tylko poprawić jakość jego życia. Dlatego pytam, co mu najbardziej dokucza. Rany u takich pacjentów są charakterystyczne – sprawiają duże dolegliwości bólowe, mają bardzo nieprzyjemny zapach. Jeżeli pacjent mówi, że chciałby, żeby przestało boleć, to właśnie na tym się skupiamy. Stawiamy przed sobą małe wyzwania, tak żeby pacjent małymi kroczkami rzeczywiście odczuwał różnicę. Jeżeli to się udaje, to przy kolejnych wizytach pacjent czeka na mnie z uśmiechem, bo go nie boli. To jest dla niego ogromna ulga.
Jak wygląda leczenie ran w Polsce – czy widzi Pani jakieś problemy systemowe?
Problemem w opiece długoterminowej jest kwestia odpłatności za opatrunki. Pomimo dofinansowania te opatrunki są bardzo drogie. Na jedną ranę często trzeba założyć warstwowo dwa lub nawet trzy opatrunki, czasami wymagają zmiany co dwa dni lub nawet codziennie, a bywają przypadki, że u jednego pacjenta jest ich kilka. To są bardzo duże koszty. W niektórych przypadkach skuteczne leczenie jest po prostu niemożliwe, bo pacjenta nie stać na odpowiednie opatrunki. Dlatego uważam, że opatrunki dla pacjentów z ranami trudno gojącymi się powinny być za darmo. Pacjent powinien dostawać te opatrunki, tak żeby każdy miał taki sam dostęp do leczenia.
Problem pojawia się także, jeżeli rodzina pacjenta nie chce lub nie jest w stanie się nim zaopiekować. W takich przypadkach rozmawia się z opiekunami pacjenta o umieszczeniu go w domu pomocy społecznej lub w zakładzie pielęgnacyjno-opiekuńczym, ale to również wiąże się z kosztami. Z tego względu rodzina często nie wyraża zgody. Zakład pielęgnacyjno-opiekuńczy czy leczniczy bądź DPS to jest 70 proc. uposażenia pacjenta. I tu jest problem finansowy, bo rodzina często żyje z tych pieniędzy.
Z jakich jeszcze powodów rodzina może nie wyrazić zgody na przekazanie pacjenta do odpowiedniej placówki leczniczej?
Zdarza się, że rodzina nie jest mentalnie w stanie pogodzić się z decyzją o oddaniu bliskiej osoby do zakładu opiekuńczego, chociaż często jest to potrzebne i ze względu na stan zdrowia pacjenta, i potrzeby rodziny, która jest zwyczajnie zmęczona ciągłą opieką. W naszym systemie zdrowotnym nie ma wsparcia dla rodzin pacjentów objętych opieką długoterminową. W opiece hospicyjnej funkcjonują zespoły, w skład których oprócz pielęgniarki i lekarza wchodzą psycholog i rehabilitant. A w opiece długoterminowej są tylko pielęgniarka i lekarz POZ. Rodzina zostaje z opieką nad pacjentem sama. Jest to dla nich ogromne obciążenie zarówno psychiczne, jak i fizyczne. Tym rodzinom jest bardzo trudno.W leczeniu ran w Polsce systemowo mamy przed sobą jeszcze wiele dużych wyzwań.
Przeczytaj także:
- „Pielęgniarki to przyszłość leczenia ran w Polsce” – wywiad z Anną Mirosz
- „Pielęgniarka w leczeniu ran musi mieć głos w dyskusji i być partnerem w działaniu” – wywiad z Zuzanną Konrady
- „Medycyna to schody ruchome, które jadą w dół. Musimy walczyć, żeby się na nich utrzymać” – rozmowa z dr. n. med. Grzegorzem Krasowskim
- W leczeniu ran potrzebujemy telemedycyny i rozszerzenia kompetencji pielęgniarek – wywiad z prof. Tomaszem Banasiewiczem
- Rany trudno gojące się izolują bardziej niż kwarantanna – wywiad z dr hab. n. med. Markiem Kucharzewskim
- „Niektóre oparzenia są po prostu śmiertelne i żadne metody nie mają szans powodzenia” – rozmowa z dr hab. Anną Chrapustą
- SNLR: stanowisko dot. postępowania z raną podczas epidemii COVID-19
- Stowarzyszenie Naukowe Leczenia Ran – nowe aktywności i konferencje o leczeniu ran