Jednym z najgroźniejszych późnych powikłań cukrzycy jest owrzodzenie w obrębie stopy, czyli zespół stopy cukrzycowej. Schorzenie to rozwija się u ok. 10 proc. pacjentów chorych na cukrzycę. Jego konsekwencją może być amputacja palca lub nawet całej stopy. Mgr Anna Mirosz, pielęgniarka specjalizująca się w leczeniu ran, przedstawia przypadek pacjenta diabetologicznego z raną po amputacji palca V stopy prawej, w leczeniu której zastosowano specjalistyczne opatrunki.

Autor: mgr Anna Mirosz, Członek Zarządu Stowarzyszenia Naukowego Leczenia Ran
Wprowadzenie
W 2011 roku ONZ uznało cukrzycę – jako jedyną chorobę niezakaźną – za epidemię XXI wieku, która dotyczy całego świata. W Polsce z problemem cukrzycy boryka się około trzech milionów ludzi, 90% to osoby z cukrzycą typu 2. Cukrzyca przez wiele lat może nie dawać żadnych objawów, a utrzymujący się zbyt długo wysoki poziom glikemii uszkadza małe (mikroangiopatia) i duże naczynia krwionośne (makroangiopatia). Uszkadza również włókna nerwowe, co prowadzi do zaburzeń czucia w obrębie stóp. Z powodu braku kontroli poziomu glikemii i braku wiedzy na temat profilaktyki dochodzi do powstania powikłań późnych cukrzycy. Jednym z najgroźniejszych jest owrzodzenie cukrzycowe w obrębie stopy, czyli komponenta zespołu stopy cukrzycowej. Według definicji Międzynarodowej Grupy ds. Stopy Cukrzycowej (IWGDF) zespół stopy cukrzycowej to infekcja, owrzodzenie i/lub destrukcja tkanek głębokich, w połączeniu z zaburzeniami neurologicznymi oraz chorobami naczyń obwodowych, w różnym stopniu zaawansowania w kończynach dolnych (poniżej kostki) u chorych na cukrzycę. Zespół stopy cukrzycowej rozwija się u ok. 10% pacjentów chorych na cukrzycę.
Stadium przypadku
Mężczyzna, lat 63, cukrzyca typu 2 leczona tabletkami, źle kontrolowana. Pacjent z chorobami współistniejącymi, w tym z nadciśnieniem tętniczym. Rana po amputacji palca V stopy prawej. Glikemia 180–240 mg/dl. Na oddziale chirurgii mężczyzna leczony insuliną. Otrzymał skierowanie do diabetologa.
Dzień (0)
Obraz rany podczas pierwszej wizyty w poradni chirurgicznej po hospitalizacji. Rozległa, płytka rana pokryta warstwą biofilmu bakteryjnego. Nieprzyjemny zapach z rany, duży wysięk, zniekształcone palce stopy, oddzielający, łuszczący się naskórek.
Protokół postępowania:
- Lawaseptyka, antyseptyka.
- Oczyszczenie rany z warstwy biofilmu bakteryjnego za pomocą łyżeczki chirurgicznej (lekarz chirurg).
- Oczyszczenie, umycie skóry z warstwy oddzielającego się naskórka.
- Maść cholesterolowa na skórę stopy (poza przestrzeniami międzypalcowymi).
- Na ranę zastosowano opatrunek specjalistyczny z mechanizmem płucząco-absorpcyjnym HydroClean® plus (10 cm x 10 cm).
- Palce oddzielono kompresem gazowym tak, aby nie stykały się ze sobą.
- Jako opatrunku wtórnego użyto Zetuvit® Plus (10 cm x 10 cm) o wysokiej chłonności i zabezpieczono bandażem dzianym, mocując jego koniec plastrem.
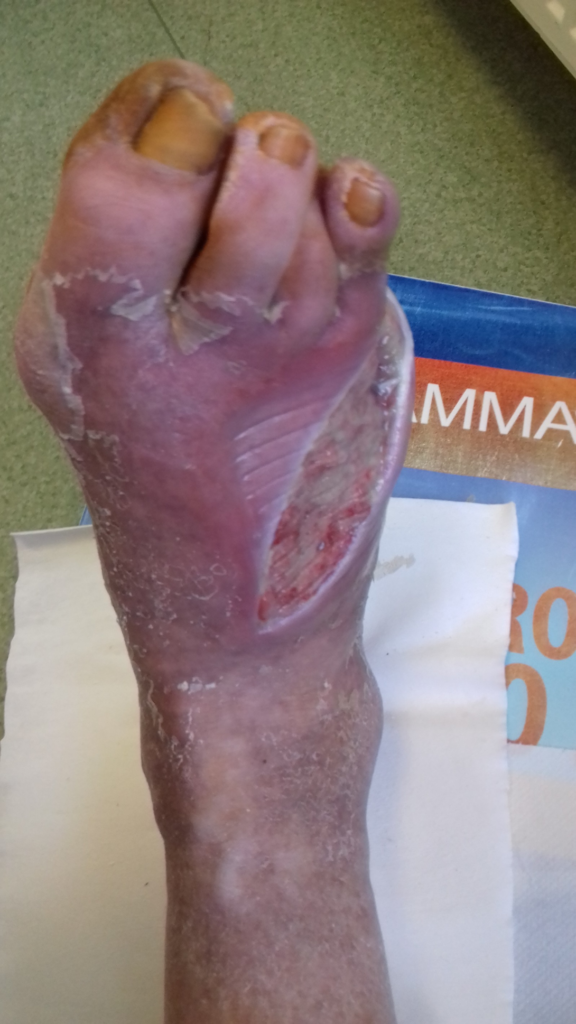
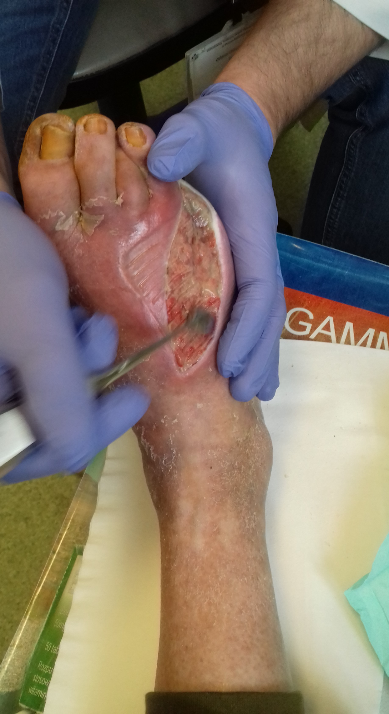
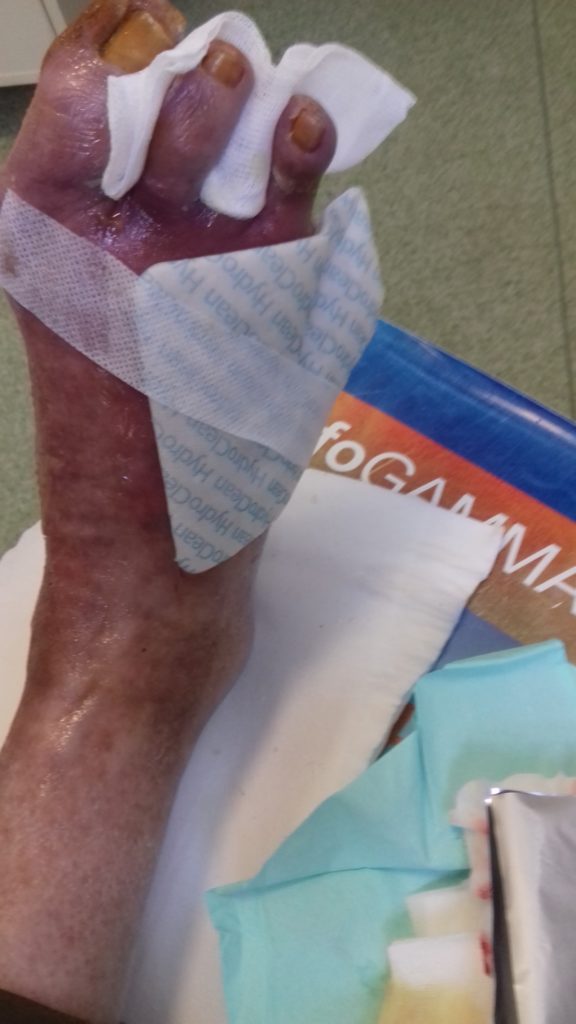
Z powodu pandemii niemożliwa była każdorazowa zmiana opatrunków w poradni chirurgicznej. Pacjent został przeszkolony w kwestii zmian opatrunków w domu i otrzymał zalecenia pisemnie. Był bardzo niezadowolony z tego powodu. Poinformował, że nie posiada telefonu, w związku z czym nie ma możliwości robienia zdjęć i nie będzie kontaktował się telefonicznie. W obawie o prawidłowe postępowanie z raną wyznaczono wizytę w poradni za 2 tygodnie. W domu mężczyźnie zalecono wykonanie samodzielnie 4 zmian opatrunków. Po tym czasie powinien przyjechać na kontrolę.
Po 2 tygodniach zmiany opatrunków w domu
Rana czysta, pokryta „zdrową” ziarniną, skóra oczyszczona z łuszczącego się naskórka, nawilżona i natłuszczona. Pacjentowi pomagała sąsiadka. Mężczyzna czytał na głos zalecenia i razem z kobietą wykonywali zmianę opatrunku krok po kroku. Pacjent powiedział, cytuję: „Wcale to nie takie trudne!”.
Zastosowano ten sam protokół postępowania. Nadal stosowano opatrunek HydroClean® plus (10 cm x 10 cm) z mechanizmem płucząco-absorpcyjnym, który usuwa wszystkie znane miejscowe bariery upośledzające proces leczenia rany oraz opatrunek Zetuvit® Plus (10 cm x 10 cm) z superabsorbentem o wysokiej chłonności.

Po półtora miesiąca leczenia
Znaczny postęp gojenia, rana pokryta ziarniną, naskórkująca od brzegów. Skóra czysta. Po lawaseptyce i oczyszczeniu za pomocą gazika lekko podkrwawiająca.

Utrzymano ten sam protokół postępowania. Zastosowano jednak drugi krok HydroTherapy – opatrunek piankowy z warstwą hydrożelu HydroTac® (10 cm x 10 cm). HydroTac® to hydroaktywny opatrunek wspomagający kumulację czynników wzrostu, które z kolei stymulują proliferację i migrację keratynocytów, przyczyniając się do przyspieszenia procesu gojenia rany. Ponadto opatrunek utrzymuje optymalnie wilgotne środowisko w ranie, co zapewnia prawidłowy proces gojenia. Opatrunek można przycinać i dopasowywać do wielkości rany. Do zabezpieczenia rany użyto bandaża dzianego.
Po ponad 2 miesiącach
Od poprzedniej kontrolnej wizyty w poradni chirurgicznej minęło prawie 4 tygodnie. Wyraźnie widoczny znaczny postęp gojenia rany. Pomimo zaleconej zmiany rodzaju opatrunku na HydroTac®, pacjent nadal stosował w domu HydroClean® plus. Twierdził, że te opatrunki wygoiły jego ranę. Ponownie zastosowano ten sam protokół postępowania, każdorazowo lawaseptyka i antyseptyka. Zalecono opatrunek HydroTac® (10 cm x 10 cm).
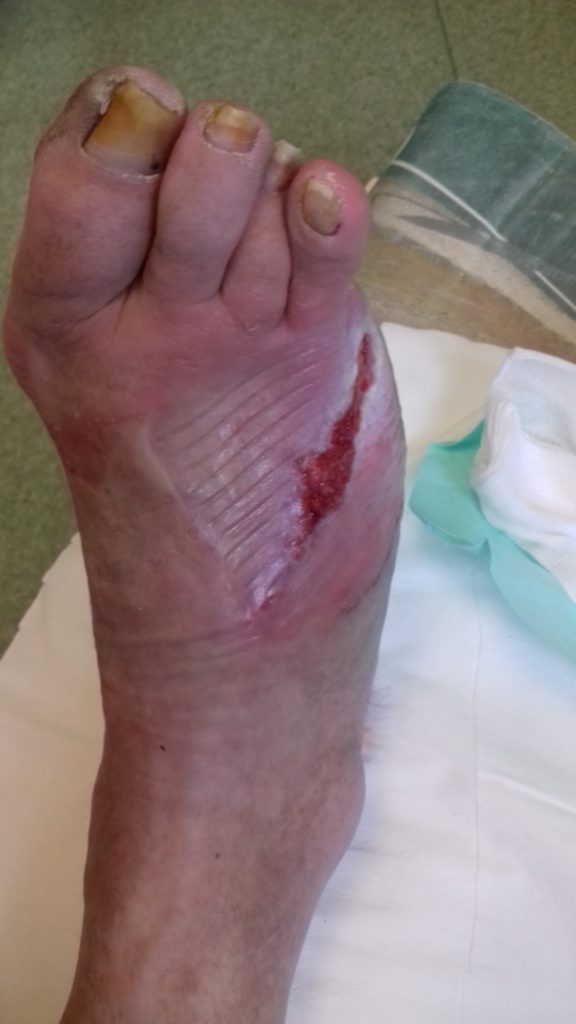
Po 3 miesiącach
Dalszy znaczny postęp gojenia rany cukrzycowej. Rana naskórkuje. Od ostatniej kontroli w poradni minęło 2 tygodnie. Pacjent nie sprawdza poziomów glikemii, nie kontaktował się z diabetologiem.
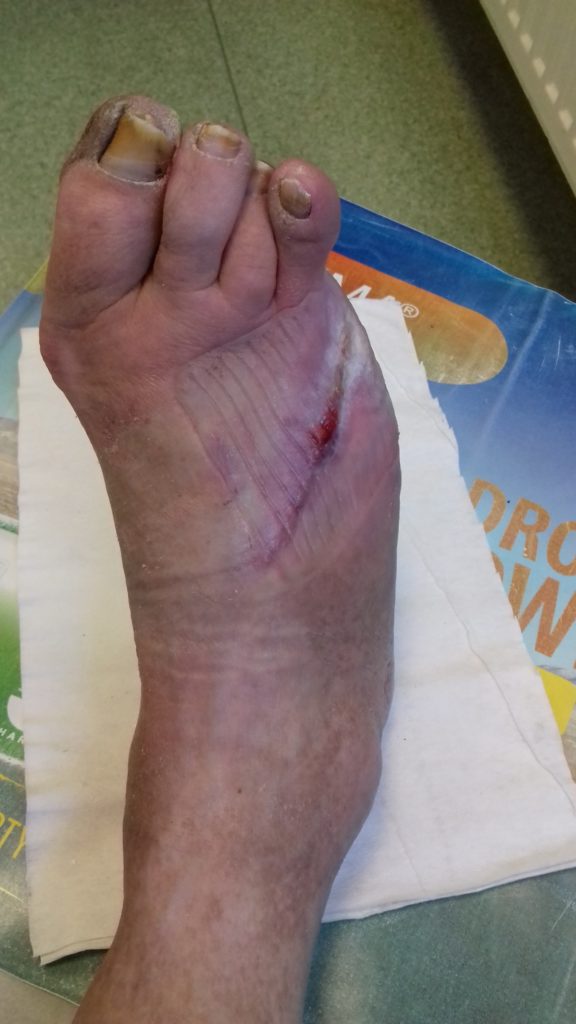
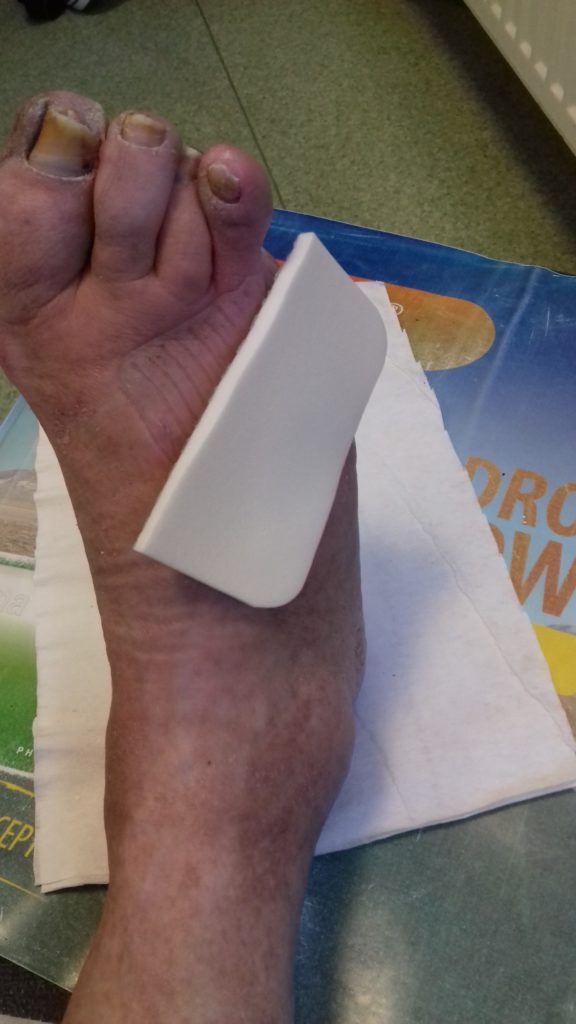

Wnioski
Zespół stopy cukrzycowej dla pacjenta zakończył się małą amputacją (palec V stopy). Sukcesem jednak jest wygojenie rany. Duży wkład w procesie gojenia miał sam pacjent i jego bliska sąsiadka, która wspierała go i pomagała przy zmianie opatrunków. Mężczyzna nie posiadał wiedzy na temat późniejszych powikłań cukrzycy ani na temat profilaktyki. Nie znaczy to, że nie był edukowany. Na pytanie, czy otrzymał informacje od lekarza i pielęgniarki diabetologicznej, odpowiedział, cytuję: „Coś tam mówili”.
Fakt wygojenia owrzodzenia cukrzycowego nie zwalnia mężczyzny od codziennej kontroli wyglądu stóp, również podeszwy stopy, mycia i pielęgnacji skóry stóp. Pacjent chory na cukrzycę musi przestrzegać zaleceń, zarówno tych dotyczących pielęgnacji stóp, noszenia odpowiedniego obuwia, kontrolowania poziomów glikemii, odpowiedniego odżywiania, jak również kontrolowanego wysiłku fizycznego.
Przypadek tego pacjenta pokazuje nam, jak ogromne znaczenie w wygojeniu rany przewlekłej ma współpraca pacjenta z personelem medycznym i stosowanie się do zaleceń. Pacjenci nie chcą zmieniać opatrunków w domach, twierdząc, że nie potrafią, zrobią coś źle. Obecna sytuacja zmusiła wielu pacjentów do samodzielności w zmianie opatrunków lub korzystania z pomocy rodziny czy znajomych. Okazuje się, że robią to bardzo dobrze. W każdej chwili każdego dnia może dojść do skaleczenia, otarcia, uciśnięcia skóry w niewygodnym bucie i może powstać owrzodzenie cukrzycowe. Dlatego tak ważna jest samokontrola i samopielęgnacja, czyli codzienna opieka nad własnymi stopami.