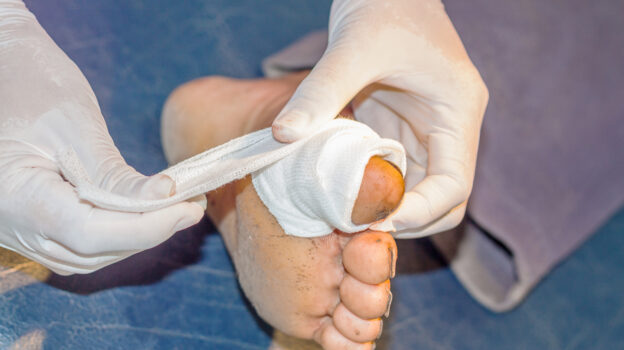
Mukormykoza to rzadka choroba infekcyjna wywołana przez grzyby z rodzaju Mucorales. Schorzenie charakteryzuje się skłonnościami do naciekania śródbłonków, zakrzepami wewnątrznaczyniowymi, zawałami, a także martwicą zajętych tkanek. W postaci skórnej w obrazie klinicznym najczęściej występują plamy lub grudki z centralną martwicą.
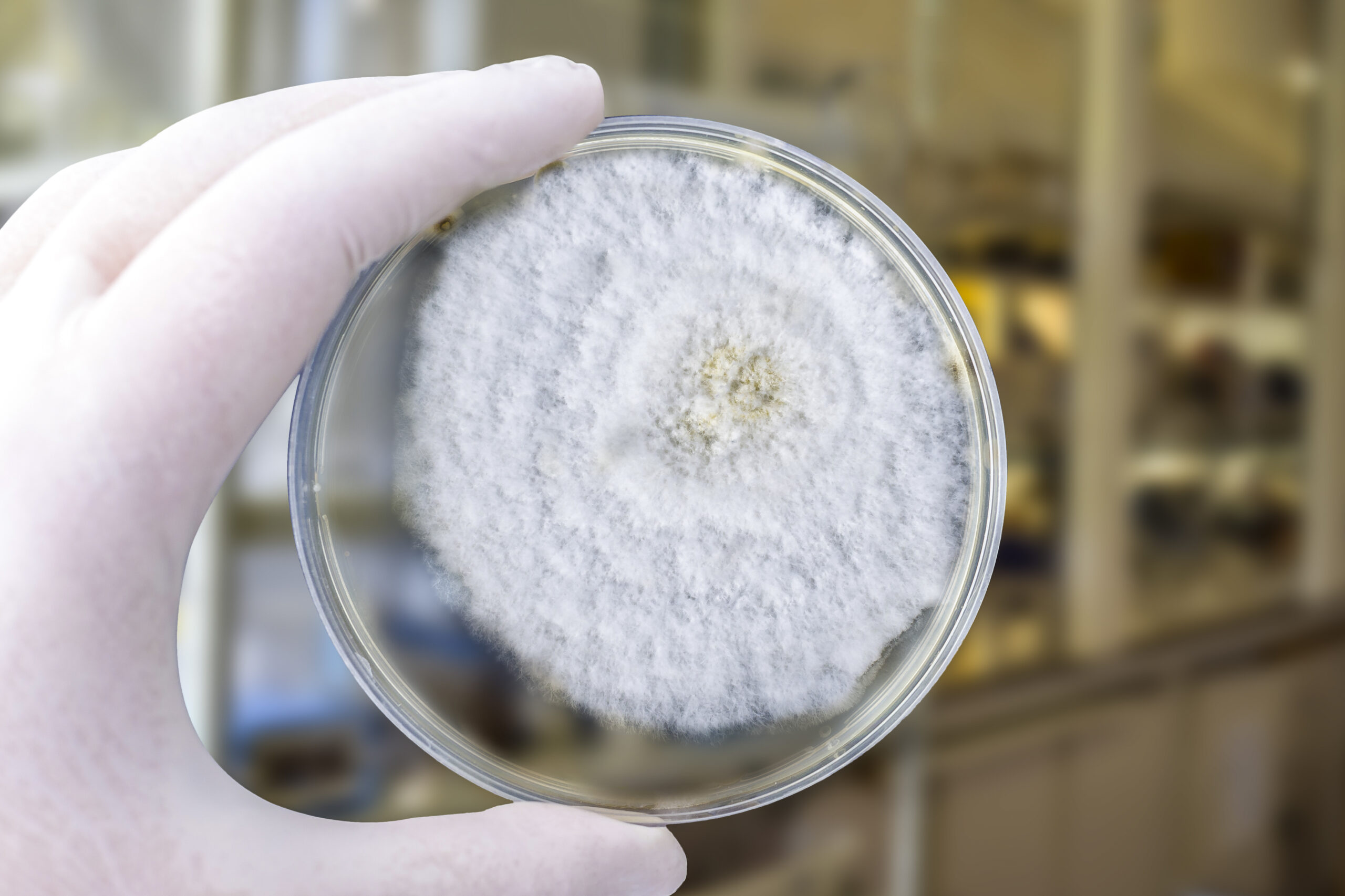
Grzyby Mucorales są bardzo rozpowszechnione w naszym otoczeniu. Występują m.in. w glebie, kurzu, w rozkładającej się materii organicznej. U ludzi infekcję mogą wywołać różne rodzaje i gatunki grzybów, z różną częstością, zależnie od regionu świata. Drogą zakażenia jest inhalacja zarodników, które następnie zatrzymują się w zatokach obocznych nosa, ale mogą również kolonizować dolne drogi oddechowe.
W praktyce klinicznej, na podstawie lokalizacji choroby, wyróżnia się sześć rodzajów mukormykozy:
- płucną,
- zatokowo-oczodołowo-mózgową,
- przewodu pokarmowego,
- skórną,
- rozsianą,
- o rzadszych lokalizacjach.
Jakie są czynniki ryzyka mukormykozy?
Na zakażenie najbardziej narażeni są pacjenci z poważnie osłabionym układem odpornościowym, np. osoby z nowotworami układu krwiotwórczego, poddawani procedurze przeszczepienia allogenicznych krwiotwórczych komórek macierzystych oraz osoby po przeszczepieniu narządów. Do grupy ryzyka zalicza się również niewyrównaną cukrzycę (szczególnie chorzy z kwasicą ketonową), neutropenię, leczenie immunosupresyjne, współistnienie zakażeń oportunistycznych, urazy, oparzenia, dożylne przyjmowanie narkotyków, wyniszczenie, zwiększenie stężenia żelaza, przebycie COVID-19. W przypadku mukormykozy układu pokarmowego infekcji może sprzyjać również spożywanie sfermentowanej owsianki i picie napojów alkoholowych produkowanych z kukurydzy, a także stosowanie zanieczyszczonych sporami ziół lub środków homeopatycznych, stosowanie zanieczyszczonych narzędzi do badania jamy ustnej.

Jak objawia się skórna postać mukormykozy?
Postać skórna mukormykozy rozwija się na skutek bezpośredniej inokulacji zarodników grzyba do ran skórnych, np. oparzeniowych czy pourazowych. Zakażenie nie ogranicza się do warstw powierzchownych rany, ale może też zajmować tkankę podskórną, powięzie i mięśnie.
U pacjentów w immunosupresji zmiany skórne są skutkiem rozsiewu hematogennego i charakteryzują się występowaniem plam lub grudek z centralną martwicą, niekiedy pokrytą czarnym strupem, otoczoną zaczerwienieniem i twardym naciekiem. Choroba może również manifestować się ciemnoróżowymi plamkami i grudkami, które mogą szybko przechodzić w zmiany martwicze. U pacjentów ze zdiagnozowaną chorobą obserwuje się także występowanie owrzodzeń i blaszek. U chorych w immunosupresji w diagnostyce różnicowej nekrotycznych zmian skórnych trzeba brać pod uwagę zakażenie innymi grzybami pleśniowymi, takimi jak Aspergillus, Fusarium, Pseudoallescheria, Scedosporium spp., a także bakterie Pseudomonas aeruginosa oraz przedstawicieli Enterobacteriaceae.
Postać skórna mukormykozy może przebiegać powoli lub piorunująco. Śmiertelność choroby w tej postaci wynosi około 15 proc.
Jak przebiega rozpoznanie i leczenie mukormykozy?
Mukormykoza objawia się niespecyficznie zarówno pod względem radiologicznym, jak i klinicznym, dlatego trudno odróżnić ją od aspergilozy w szybkim czasie. Rozpoznania choroby dokonuje się poprzez inwazyjne procedury mające na celu pobranie materiału z ogniska choroby – biopsja, badanie mikroskopowe, na posiew, badanie histopatologiczne, badanie molekularne i metoda spektrometrii mas. Niezależnie od pierwotnej lokalizacji choroby, u pacjentów z podejrzeniem mukormykozy należy wykonać tomografię komputerową płuc i zatok, jamy brzusznej, obrazować mózg tomograficznie i/lub w rezonansie magnetycznym, a jeżeli to możliwe – wykonać badanie PET.
Etiologia zakażenia grzybami z rodzaju Mucorales opiera się na właściwej ocenie czynników ryzyka. U pacjentów szczególnie narażonych na mukormykozę należy jak najszybciej wdrożyć odpowiednią terapię, ponieważ choroba jest zagrożeniem życia.
W pierwszej kolejności należy zastosować lek aktywnie zwalczający Mucorales oraz podjęcie badań w celu udokumentowania diagnozy. O ile to możliwe wskazane jest chirurgiczne usunięcie zajętych tkanek, a także minimalizowanie czynników ryzyka wystąpienia zakażenia, czyli np. kontrolowanie glikemii, stosowanie czynników wzrostu, odstawienie/obniżenie dawek sterydów, redukcja leków immunosupresyjnych.
Źródła: M. J. Stefaniak, „Mukormykoza – obraz kliniczny, diagnozowanie i leczenie” w: „Zakażenia XXI wieku”, 2018;1(1)
mp.pl